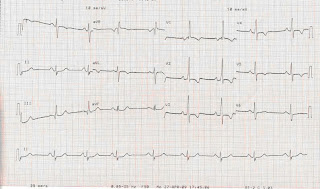
Conceito: Extra-Sístole(ES) significa a formação prematura ou antecipada do estímulo cardíaco. É o evento elétrico que ocorre antes do tempo previsto ao seu aparecimento. De acordo com o local em que se processa a reentrada ou o local da origem do foco ectópico, a ES pode ser sinusal, atrial, juncional ou ventricular.
EXTRA-SÍSTOLE ATRIAL (ESA)Conceito: ESA corresponde à arritmia na qual a reentrada do impulso elétrico ou o foco ectópico que origina o complexo prematuro localiza-se no átrio.
Critérios diagnósticos:•Presença de onda P’ prematura e de morfologia diferente da onda P sinusal. O IPR e o complexo QRS estão normais. Após a ESA segue-se uma pausa compensadora, habitualmente incompleta.
Em determinadas situações e em função de uma acentuada precocidade da ES, o que modifica o período refratário do nódulo AV, o IPR pode prolongar-se além do limite máximo normal e o complexo QRS pode tornar-se alargado.
Pausa Compensadora ou Pausa Pós-Extra-Sistólica: É a pausa distólica que segue a ES. É mais longa do que os demais intervalos distólicos e compensa a prematuridade de complexo ectópico. Pode ser completa e incompleta.
Pausa Compensadora Incompleta: Quando a soma dos intervalos diastólicos, o que antecede com o que sucede a ES, é menor que a soma de 2 intervalos diastólicos do ritmo de base. Isto se deve à interferência da ES no ciclo sinusal que a sucede.
Pausa Compensadora Completa: Quando a soma dos intervalos diastólicos, o que antecede com o que sucede a ES, é igual a soma de 2 intervalos diastólicos do ritmo de base. Isto se deve à não interferência da ES no ciclo sinusal que a sucede.
Causas: Pode ser observada em indivíduos sem doença cardíaca subjacente, que estejam submetidos ao estresse intenso, a estimulação adrenérgica, que façam uso abusivo de bebidas alcoólicas, do café, de cigarros ou com distúrbios eletrolíticos, pode também ocorrer nos pacientes com hipertireoidismo, insuficiência cardíaca, doença isquêmica miocárdica e outras.
(1) FC: Variável, nos intervalos entre 60 e 100bpm
(2) Ritmo: Irregular, determinado pelo complexo prematuro e pela pausa compensadora.
(3) Onda P: A OP’ é prematura e diferente das demais OP do traçado de base, Pode-se apresentar de diversas formas, bífida, alargada ou negativa.
(4) IPR: Variável nos limites de 120 a 200ms.
(5) QRS/T: QRS estreito e onda T de morfologia normal.
(6) Pausa Compensadora, em geral, incompleta.
EXTRA-SÍSTOLE ATRIAL BLOQUEADA (ESAB)Conceito: Corresponde à ESA não conduzida aos ventrículos. Deve-se ao fato da ES ser muito precoce, ocorrendo durante o período refratário absoluto das células nodais AV, impossibilitadas, portanto, de conduzirem o impulso elétrico. É causa freqüente de pausas súbitas que interrompem o ritmo sinusal.
Critério diagnóstico:•Presença de OP’ precoce, não seguida de QRS/T, porém, seguida de uma longa pausa e por um novo ciclo.
EXTRA-SÍSTOLE SINUSALConceito: Corresponde à origem sinusal da ES ou reentrada nodal.
Critério diagnóstico:•Presença de OP’ prematura e similar à onda P sinusal, seguida de QRS/T também normal e de pausa compensadora, em geral, incompleta. É arritmia de rara ocorrência.
EXTRA-SÍSTOLE JUNCIONAL (ESJ)Conceito: Corresponde à ES cuja reentrada do impulso elétrico ou foco ectópico que origina o complexo prematuro localiza-se na junção AV.
Na ESJ o impulso elétrico desloca-se em 2 direções opostas. Para baixo, via anterógrada, para ativar os ventrículos e para cima, via retrógrada, para ativar os átrios. Na dependência da velocidade de condução do estímulo, podem ocorrer 3 situações, que traduzem pelos seguintes aspectos:
• O estímulo alcança os átrios antes dos ventrículos: OP’ prematura antecede o QRS.
• O estímulo alcança os ventrículos antes dos átrios: OP’ prematura sucede o QRS.
• O estímulo alcança simultaneamente os átrios e os ventrículos: OP’ coincide com o QRS.
Nas duas primeiras situações a onda P’ está negativa em D2-D3-aVF, positiva em aVR e achatada ou aplanada em V5-V6. Na terceira situação, a onda P’ não é visualizada no traçado, estando oculta no complexo QRS. O intervalo P’R ou RP’ está encurtado e o QRS/T de morfologia normal. A pausa compensadora é, habitualmente, incompleta.
Causas: Pode ser observada em indivíduos sem doença cardíaca subjacente, que estejam submetidos ao estresse intenso, a estimulação adrenérgica, que façam uso abusivo de bebidas alcoólicas, do café, de cigarros ou com distúrbios eletrolíticos, pode também ocorrer nos pacientes com hipertireoidismo, insuficiência cardíaca, doença isquêmica miocárdica e outras.
•
A ESA e a ESJ são também denominadas de ES supraventriculares.EXTRA-SÍSTOLE VENTRICULAR (ESV)Conceito: ESV corresponde à arritmia na qual a reentrada do impulso elétrico ou o foco ectópico que origina o complexo prematuro localiza-se no miocárdio ventricular.
Critério diagnóstico:•Presença de complexo QRS prematuro e de morfologia larga ou deformada, com duração superior a 120 ms, evidenciando a forma anômala da despolarização ventricular. O sST e a onda T apresentam-se com polaridade opostas às do QRS. A pausa compensadora é, habitualmente, completa.
A análise da polaridade e a forma dos complexos QRS em V1, permitem deduzir-se a procedência da ES:
• QRS positivo em V1(Padrão de BRD): A ES procede do VE ou do septo interventricular, abaixo da bifurcação do feixe de Hiss. O complexo QRS usualmente tem a morfologia Q-R ou R-R’, com R maior que R’.
• QRS negativo em V1(Padrão de BRE): A ES procede do VD.
• QRS Pouco alargado: A ES procede da região septo-alto ao do sistema de condução próximo da bifurcação do feixe de Hiss.
A onda P na ESV habitualmente não é percebida, pois encontra-se sobreposta e oculta no complexo QRS extra-sistólico.
A ESV é uma das arritmias cardíacas mais freqüentes observadas em clínica. Ocorre em indivíduos com e sem cardiopatia subjacente.Causas: Insuficiência cardíaca descompensada, doença isquêmica miocárdica, miocardiopatia chagásica, displasia de VD, intoxicação digitálica, nos portadores de prolapso de válvula mitral, nos pacientes submetidos a anoxia prolongada, em conseqüência ao uso abusivo de bebidas alcoólicas, do café, do cigarro ou drogas estimulantes e aos distúrbios eletrolíticos mais intensos.
CLASSIFICAÇÃO DAS ESV:1.
Isoladas e/ou Ocasinal: Ocorre esporadicamente em todo o ECG. Geralmente tem pouco significado clínico.
2.
Múltiplas ou Freqüentes: Ocorrem em número variável, porém acima de 30 ectopias por hora.
3.
Ritmadas ou Organizadas: As ES repetem-se numa determinada seqüência.
•
Bigeminadas: 1 complexo de base + 1 ESV, produzindo complexos duplos, separados por uma pausa diastólica mais longa. (É fortemente indicativa de intoxicação digitálica)
•
Trigeminadas: 2 complexo de base + 1 ESV, produzindo complexos triplos, separados por uma pausa diastólica mais longa.
•
Quadrigeminadas: 3 complexos de base + 1 ESV, produzindo complexos quádruplos, separados por uma pausa diastólica mais longa.
•
Pareadas: Ocorrem 2 ES acopladas entre si.
4.
ES Interpolada: Ocorre quando o complexo extra-sistólico localiza-se entre 2 complexos do ritmo de base, sem interferir com os mesmos. A característica no ECG, é a ausência da pausa compensadora. O fenômeno de interpolação sugere a origem ventricular da ES, mesmo que o complexo QRS não se apresente alargado.
5.
Em salvas(taquicardia ventricular não sustentada): Ocorre em série de 3 ou mais complexos extra-sistólicos ventriculares consecutivos. Podem conduzir a arritmias graves, tais como a taquicardia ventricular sustentada e a fibrilação ventricular.
6.
Monomórficas: Ocorrem várias extra-sístoles de mesma morfologia, quando examinadas em uma derivação. Sugerem a origem única do foco ectópico, unifocal, ou mesmo circuito de reentrada.
7.
Polimórficas: Ocorrem várias ES de morfologias variadas, quando examinadas em uma derivação. Sugerem a origem diversa dos focos ectópicos, polifocal ou circuitos diferentes de reentrada.
Alguns Parâmetros:Intervalo ou Período de Acoplamento: É o intervalo de tempo entre a ES e o complexo de base que a antecede. Em presença de várias extra-sístoles unifocais, os intervalos de acoplamento são essencialmente semelhantes entre si, admitindose pequenas variações de no máximo 80 ms. A constância destes intervalos determina a natureza extra-sistólica da arritmia, pois intervalos muito diferentes conduzem ao diagnóstico de parassístole.
Período Vulnerável e Fenômeno R/T(R sobre T): O fenômeno R/T define a inscrição da onda R extra-sistólica sobre a onda T do complexo que a antecede, período vulnerável da excitabilidade ventricular. É encontrado na ES muito precoce ou quando o complexo de base apresenta o intervalo QT prolongado. Este fenômeno R/T propicia o desencadeamento de arritmias repetitivas graves e potencialmente fatais, tais como a taquicardia e a fibrilação ventricular observadas em alguns casos específicos, como na insuficiência coronariana aguda.
Complexo de Fusão ou Soma e Complexo de Captura: Complexo de fusão ocorre quando a ES ventricular tem o seu aparecimento mais tardio. Dá ensejo a que um estímulo atrial inicie a ativação ventricular, porém sem completá-la. A fusão das duas frentes de ondas de ativação, a atrial e a ventricular, produz um complexo P-QRS-T de morfologia intermediária entre o normal(atrial) e o aberrante(ventricular).
Referência bibliográfica:GOLDWASSER, Gerson P. Eletrocardiograma orientado para o clínico: método completo e prático de interpretação com questões de múltipla escolha e respostas comentadas. 2. ed. Rio de Janeiro: Revinter, c2002. 327p. ISBN 8573096330 (enc.)










.jpg)